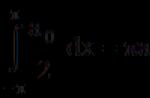Сухость в глазах — это состояние, возникающее при недостаточном смазывании (увлажнении) внешней поверхности глаз выделяемой слезной жидкостью. При сухости пациент ощущает , чувство жжения, рези, раздражения. Обычно в такую ситуацию попадают люди пожилого возраста, но в последнее время сухость все чаще ощущает молодое поколение, проводящее долгое время за мониторами компьютеров.
Причины сухости глаз
Офтальмологами установлено много факторов, которые способны развивать сухость и резь в глазах. Для их систематизации существует несколько классификаций, но наиболее используемая считается зависимая от патогенетического механизма развития синдрома сухого глаза.
Все причины сухого глаза подразделяются на:
- факторы, которые приводят к снижению состояния стабильности слезной прероговичной пленки;
- патологии, при которых снижается уровень выделения слезной жидкости.
Рассмотрим подробно обе группы причин развития сухости глаз.
Патологии, при которых снижается уровень выделения слезной жидкости
Причины, вызывающие при таких патологиях ощущение сухости в глазах:
- заболевания системы кроветворения (анемии, злокачественные опухоли), — связь сухости в глазах может развиваться параллельно со злокачественными болезнями системы кроветворения;
- инфекционные заболевания (тиф, туберкулез, ВИЧ, холера), — при длительном течении болезней этой группы развивается синдром общей интоксикации, когда несколько истощаются резервы слезной железы и наступает легкое течение сухости глаз;
- эндокринные расстройства (сахарный диабет, климактерический синдром, гипотериоз), — медиками установлен тот факт, что сбой в работе этой системы напрямую связан с нарушением деятельности многих органов и систем, особенно страдает система зрения, когда сухость в глазах является предвестником развития более серьезного их заболевания;
- аутоиммунные заболевания (осложнения после радиотерапии клеток шеи и головы, синдром Шегрена), — при таких отклонениях клетки иммунной системы не узнают собственные ткани, потому она их воспринимает как чужеродных, из-за этого развивается патологический иммунный ответ, направленный против здоровых органов и тканей;
- заболевания кожи (герпетический дерматит, ихтиоз, нейродермит), — при таких недугах слезные железы поражаются редко, но все случаи распространения высыпаний в области глаз в таких случаях зафиксированы, что вызывает покраснение глаз и их сухость.

Факторы, которые приводят к снижению состояния стабильности слезной прероговичной пленки
К причинам возникновения раздражения и сухости в глазах относят следующие заболевания и ситуации данной группы:
- нейропаралитический кератит — это воспаление роговицы, снижающее ее чувствительность, при которой разрывается слезная пленка, а вследствие редкого моргания развивается ;
- аллергические состояния, — при попадании аллергенов на слизистую глаз происходит отток слезной жидкости, пациент при этом ощущает песок в глазах и их сухость;
- рубцы конъюнктивы и роговицы, — из-за имеющихся бугристостей после операции либо после попадания инородных тел в глаз степень натяжения пленки роговицы снижается, что зачастую приводит к ее разрыву и синдрому сухого глаза;
- экзофтальм — выпячивание глазных яблок за пределы обозначенных границ;
- лагофтальм — патология, когда развивается неполное смыкание век, потому как их размеры не соответствуют размерам глаза;
- застой слезной жидкости, — данное состояние возникает при нарушении оттока слез, а в самой жидкости появляется больше частиц пыли и бактерий, что приводит к красноте, отеку и сухости глаз;
- использование вентиляторов, кондиционеров, — сухость в глазах возникает тогда, когда в помещении повышается температура и снижается влажность воздуха;
- продолжительная работа за монитором, — установлено, что такая ситуация вдвое снижает частоту моргания, вызывая чрезмерное высыхание роговицы;
- использование контактных линз, — нарушение правил ношения (хранения) линз либо их низкое качество приводит к возникновению синдрома сухого глаза;
- использование косметики низкого качества;
- загрязненный воздух, — дым, пыль и другие вещества, содержащиеся в окружающем воздухе, раздражающе действуют на слизистую глаз, вызывая их сухость;
- беременность — отмечается развитие сухого глаза именно в этот период из-за значительного изменения гормонального фона;
- побочное воздействие некоторых фармакологических средств.

Диагностирование причин сухости глаз
Установление причин сухости в глазах — это комплекс последовательных действий, когда используются все источники информации, первоначальные из которых включают сбор анамнеза и объективное обследование. Затем прибегают к дорогостоящим инструментальным и лабораторным исследованиям. Кроме указанных источников, для боле объективного диагноза устанавливают пробы Ширмера и Норна.
Проба Норна
Выполняется такое обследование для установления стабильного состояния слезной прероговичной пленки. Для этого перед проведением исследования пациенту в верхнее веко закапывают раствор флуоресцеина, предлагают моргнуть.
После этого глаза изучают в щелевой лампе, для чего регистрируют время между разрывом пленки прероговицы и размыканием век. При нормальном состоянии разрыв варьируется от 10 до 23 секунд.
С целью определения постоянного состояния секреции слезных желез выполняется так называемая проба Ширмера. Процедура выглядит так: перед началом исследования в нижнюю часть века (конъюнктивальный мешок) закладывают по полоске фильтровальной бумаги размером 50х5 мм.

Больной закрывает глаза, — с этого момента идет отсчет времени. Через 5 минут извлекают полоски бумаги и меряют расстояние, до какого они оказались смоченными. Оценивание результатов будет варьироваться от возраста больного: у молодых людей нормальна длина в 15 мм, в более старшем — 10 мм.
Лабораторные методы исследования
Такие исследования помогают окончательно поставить точку в определении причины сухости глаз. В числе лабораторных методов:
- кристаллография слезной жидкости, — когда на предметное стекло наносится капля слезной жидкости, а затем выпаривается, после чего на стекле остаются микрокристаллы, позволяющие определить тип болезни глаз (дегенеративный, воспалительный, опухолевый и др.);
- цитология соскоба либо отпечатка конъюнктивы, — когда полученную массу материала помещают на предметное стекло и, капая каплю физраствора, изучают под микроскопом;
- иммунологический анализ крови и слезной жидкости, — при помощи такого анализа назначается необходимое лечение.
Инструментальные методы исследования
Указанные методы исследований изучают свойства и строение слезной жидкости, используя современные технические медицинские приборы и средства. К методам относятся:
- тиаскопия — микроскопическое исследование слезной прероговичной пленки для изучения ее структуры, при котором сначала оценивают толщину ее слоев, а затем делается заключение о стабильности пленки;
- определение осмолярности — метод, определяющий возможность вторичного высыхания слезной пленки.
Лечение
Как избавиться от сухости глаз? Лечение данного синдрома заключается в хирургическом и медикаментозном воздействии. И то, и другое направлено на устранение причин, которые вызвали данный синдром. Иногда прибегают к народным средствам лечения, но об их эффективности существует очень много споров.
Медикаментозное лечение
Воздействие фармакологическими препаратами — первый этап лечения сухости глаз, его длительность будет зависеть от течения основного заболевания. Лечение медикаментами подразумевает использование:
- антибиотических средств в качестве составного компонента комплексного воздействия на сухость глаз (препараты Гентамицин, Тетрациклин, Тобрамицин в виде мазей);
- стимуляторов для выработки слезного вещества — наиболее популярный в настоящее время средство от сухости глаз Пентоксифиллин, применяемый 3 раза в день в дозе 100 мг в течение 1,5-2 месяцев;
- искусственных слез — препаратов для исправления недостатка собственной слезной жидкости, чаще всего применяемых в виде капель от сухого глаза, а также мазей и гелей;
- противовоспалительных гормональных и не содержащих гормонов средств, — часто практикуемая в медицинской практике группа лекарств для системного лечения всех патологий органов зрения, чье действие направлено на блокировку воспалительного процесса (например, капли от сухого глаза с содержанием индометацина, фрамицетина, неомицина, диклофенака, кеторолака);
- метаболических лекарств — наиболее распространенный в этой группе Декспантенол в виде геля и мази, которые закладывают за нижнее веко, способствует усилению регенеративных свойств организма;
- противовирусных препаратов, чей спектр в офтальмологии небольшой, в основном это мази Ацикловир и Идоксуридин;
- противоаллергических лекарств, чье антигистаминное воздействие не позволяет развивать аллергический процесс (капли от сухого глаза Сперсалерг и Азеластин),
- иных лекарственных средств.
Хирургическое лечение
Как лечить сухость глаз, когда медикаментозные средства не оказали необходимого терапевтического эффекта?

В таких случаях прибегают к хирургическому воздействию посредством следующих вмешательств:
- имплантация слезных дополнительных желез, — это довольно серьезная операция по пересадке дополнительных слизистых желез изо рта в мягкие ткани глаза, успех которой зависит от профессионализма врача-хирурга;
- закупоривание слезоотводящих путей специальными пробками либо коагуляцией, — такая операция осуществляется для скапливания слезной жидкости в сводах век, благодаря чему роговица при акте моргания омывается слезами;
- уменьшение площади испаряемой слезной жидкости, — такой эффект достигается сужением глазной щели путем сшивания краев век, обычно к такому вмешательству прибегают после неуспешной закупорки путей слезоотвода;
- лечение осложнений синдрома сухого глаза, — такая операция проводится при наличии глубокой язвы роговицы и представляет собой пересадку лоскутов здоровой ткани слизистой оболочки, конъюнктивы, хряща, а эффективность операции будет зависеть от глубины дефекта, технических средств, инструментов и опыта хирурга-офтальмолога.
Народные средства лечения сухости глаз
При установлении синдрома «сухость глаз» лечение может включать использование средств народной медицины. Необходимо в таком случае знать, что такие народные лекарства не могут увеличивать количество слезной жидкости либо изменять органические дефекты глаз. Их предельный эффект в метаболическом и антисептическом воздействии на глазной эпителий. Рассмотрим некоторые народные средства.
- Примочки из настоя лекарственного алтея способны снижать выраженность воспалительного процессат и оказывать обеззараживающий эффект. Настой готовят так: стаканом крутого кипятка заливают 3-4 столовые ложки измельченного корня алтея, выдерживают около 10 часов. Примочки на глаза делают при помощи ватных тампонов каждые 2 часа.
- Настой из шишек хмеля и листьев голубики для лечения сухости глаз приготавливают аналогичным способом, но употребляют внутрь, по 3 глотка 3 раза в день за полчаса до еды.
- Примочки из настоя шиповника также эффективно избавляют от воспалительного процесса на глазах. Готовить настой лучше в термосе, для чего взять 150 гр. плодов (сушеных) шиповника, залить кипятком (500 гр), закупорить на 8 часов. Делать примочки по 30 минут дважды в день.
- Промывание глаз отварами календулы, шалфея и ромашки (100 гр смеси трав на 300 гр кипятка) значительно снизят болевые ощущения при сухости в глазах, а прием отвара зверобоя внутрь поможет при выраженном гнойном конъюнктивите.
Сухость глаз (синдром сухого глаза) – патологическое состояние, при котором происходит недостаточное увлажнение рогового слоя глаза слезной жидкостью.
В основном такая проблема встречается среди пожилых людей, а также лиц, проводящих много времени у монитора компьютера или экрана телевизора. Люди, пользующиеся контактными линзами, могут ощутить сухость глаз в комнате с кондиционером, при ветреной погоде, при сильно пересушенном воздухе и других нехороших обстоятельствах.
По статистике женщины более подвержены сухости глаз, чем мужчины. Из них 8% возникает в возрасте 50 – 60 лет и 15% от 70 и старше.
- Возрастная категория. Чем старше человек, тем меньше происходит секреция слезной жидкости. В результате дефицита и нарушении состава слезы под воздействием различных факторов наступает сухость глаз.
- Лекарственные средства. Некоторые медикаменты при долговременном их использовании способны вызывать побочные эффекты в виде синдрома сухого глаза. К главным препаратам, вызываемых такое действие относят мочегонные, противоаллергические, психотропные средства, а так же некоторые другие капли для глаз.
- Различные заболевания. Некоторые болезни имеют такой симптом, как сухость глаз. Например, ревматоидный артрит или болезнь Либмана-Сакса.
- Неблагоприятные факторы. Некоторые условия провоцируют сухость глаз. Например, сильный ветер, пониженная или высокая влажность воздуха, частичное закрытие глаз веками (болезнь щитовидной железы), долгая работа за компьютером, длительный просмотр телевизора и другие.
- Воспалительное заболевание век, аномалии развития (отсутствие слезных желез).
- Вредные привычки (употребление алкоголя, табакокурение) и дефицит витаминов.
- Гормональная перестройка организма: менопауза, беременность и период кормления грудью, прием противозачаточных средств, эндокринные болезни (диабет).
- Нарушение целостности роговицы и век в результате травмы или оперативного вмешательства.
- Неизвестная причина. У некоторых лиц нарушена выработка слезы по неясной этиологии.
Клиническая картина сухости глаз
Симптомы сухости глаз различны и определяются тяжестью болезни. К основным проявлениям недуга можно отнести:
- ощущения песка или инородного тела в глазу;
- отечность и покраснение склеры;
- рези и жжение в глазах;
- светобоязнь;
- слезоточивость;
- снижение остроты зрения, размывчатое видение предметов;
- общая слабость и недомогание;
- болезненность при закапывании капель в глаза.
Признаки сухости глаз более сильно проявляются ближе к вечеру, а также при пребывании в отрицательной для глаз обстановке.
Почти у всех людей, страдающих синдромом сухого глаза, наблюдается уменьшение или отсутствие слезной пленки по заднему краю нижнего века. На их месте располагается мутная и опухшая соединительная оболочка глаза, надвигающаяся на веко.
Временами случается так, что у пациентов можно обнаружить различные компоненты, засоряющие зрительный орган. Это могут быть мелкие пузыри, очень мелкие комочки слизи, следы отелившихся эпителиальных ниточек. Эти компоненты находятся на переходах конъюнктивы с века на глазное яблоко, в слое слезной пленки. Заметить их можно при освещении щелевой лампой.
Нередким признаком сухости глаз является особенное отделяемое глазных яблок. Из-за повышенной вязкости оно формирует ниточки из слизи, которые вызывают чувство дискомфорта в глазу.

Лечение синдрома сухого глаза
Чтобы терапия пошла на пользу, необходимо установить причину возникновения синдрома сухости глаз. Если недуг возник в результате неблагоприятных внешних факторов, необходимо просто:
- проветривать как можно чаще помещение и проводить влажные уборки;
- устраивать небольшие перерывы в работе за компьютером, а в это время проводить гимнастику для глаз;
- посещение офтальмолога с целью замены или отмены лекарственного средства;
- посещение эндокринолога для лечения гормонального дисбаланса;
- использование увлажнителей в помещениях с сухим воздухом.
Если сухость глаз не дает покоя, можно использовать следующие глазные капли: Визин, Систейн, Оксиал, Офтагель, Натуральная слеза и многие другие. Также они разрешены лицам, которые носят контактные линзы.
Визин – сосудосуживающие капли, широко применяемые в офтальмологии. Также обладают способностью снимать отечность. Начинают действовать спустя минуту после закапывания и оказывают влияние на сосуды в течение 5-8 часов. Препарат практически не всасывается при использовании. Визин необходимо закапывать 2-3 раза в день на протяжении 4 суток по одной капле в каждый глаз. Противопоказания: непереносимость компонентов лекарственно средства, возраст детей до 24 месяцев, закрытоугольная глаукома, эпителиальная дистрофия рогового слоя.
Натуральная слеза — капли, предназначены для увлажнения и защиты роговицы. Препарат повышает прочность слезной пленки, восполняет нехватку слезы и увлажняет роговой слой. После закапывания 1-2 капель эффект сохраняется в течение 1,5 часов. При отсутствии какого-либо действия препарат прекращают использовать. Противопоказания: индивидуальная непереносимость составляющих лекарственного средства.
Офтагель — средство для увлажнения роговицы. Благодаря своему составу, препарат способен образовывать защитную пленку на поверхности рогового слоя. При длительном взаимодействии с роговицей и слезной пленкой оказывает положительное действие при снижении выработки слезы. Закапывание осуществляется по 1 капле 4 раза в сутки. Противопоказания: аллергическая реакция на элементы лекарственного средства.
Оксиал — препарат, предназначен для увлажнения глаз. Помимо основного действия, капли имеют способность заживлять микроповреждения на роговице, обладают дезинфицирующим свойством. Разрешен к применению при ношении контактных линз. Не имеет способности всасываться при закапывании. По 1-2 капли капать до трех раз в сутки согласно инструкции. По рекомендациям врача показано более частое закапывание. Противопоказания: проявление аллергии на составляющие оксиала.
Систейн — комбинированный препарат, относящийся к группе регидрантов. Препарат начинает действовать почти сразу после инстилляции и действует в течение всего дня. Согласно инструкции средство закапывают по 1-2 капельки по необходимости в каждый глаз. При длительном применении может наступить расстройство секреции слезы. Противопоказания: индивидуальная непереносимость лекарственного средства, с осторожностью назначают детям.
При обнаружении дополнительных симптомов, например, гиперемия, отечность, гнойное воспаление или шелушения и пятна на веках, нужно в скором времени посетить специалиста, так как эти признаки могут указывать на более опасные болезни глаз.

Народная медицина по устранению синдрома сухого глаза
- Отвар трав ромашки, фиалки, анютиных глаз и розмарина. Для приготовления понадобиться 3-4 столовые ложки травы на 300 мл горячей воды. Настаивать не меньше 60 минут. Промывать глаза необходимо несколько раз в сутки до полного выздоровления.
- При отсутствии аллергической реакции на мед, можно выполнять медовые компрессы. Для приготовления средства необходимо десертную ложку меда растворить в 3 полных столовых ложках кипяченой воды. Прикладывать компресс на глазные яблоки. На следующий день делать свежий раствор.
- Чтобы добиться секрецию слезной жидкости, можно использовать горчичное эфирное масло. Обычно им смазывают веки.
- Свежий огурец порезать тонкими ломтиками и положить на веки. Овощ прекрасно снимает симптомы сухости глаз, облегчает неприятное состояние чувством прохлады, а также сокращает количество морщин вокруг глаз.
- При появлении резей, зуда и боли нужно промокнуть ватный тампон чайной заваркой, отжать немного и положить на веки в течение 20 минут. Заварка обязательно должна быть свежей, иначе эффективность средства будет потеряна. После рекомендовано сделать гимнастику для глаз, поднимая их вверх-вниз и смотря право-влево по 10 раз.
- Свежую отчищенную картофелину натереть на мелкой терке. От полученной кашицы необходимо отжать сок и положить массу на веки на 15 минут. Крахмал эффективно устраняет чувство жжения и обладает противовоспалительным действием. Для достижения наилучшего результата, в кашицу можно капнуть несколько капель сока укропа.
(ксерофтальмия) – состояние недостаточной увлажненности поверхности роговицы и конъюнктивы вследствие нарушения качества и количества слезной жидкости и нестабильности слезной пленки. Проявлениями синдрома сухого глаза служат жжение и резь, ощущение песка в глазах, слезотечение, светофобия, быстрое утомление при зрительной работе, непереносимость сухого и пыльного воздуха. Синдром сухого глаза диагностируют по результатам биомикроскопии, тестов Ширмера и Норна, флюоресцеиновой инстилляционной пробы, тиаскопии, осмометрии, кристаллографии слезной жидкости, цитологического исследования мазка с конъюнктивы. В качестве лечения синдрома сухого глаза показаны препараты искусственной слезы, обтурация слезоотводящих путей, тарзорафия, кератопластика, трансплантация слюнных желез.

Общие сведения
Синдром сухого глаза является довольно частым состоянием в офтальмологии , для которого характерны дефицит увлажнения поверхности роговицы и конъюнктивы глаза и развитие признаков ксероза. Синдромом сухого глаза встречается у 9-18% населения, чаще у женщин (почти 70 % случаев), частота заболевания значительно увеличивается с возрастом: до 50 лет - 12%, после 50 – 67%.
В норме передняя поверхность глазного яблока покрыта непрерывной тонкой (около 10 мкм) слезной пленкой, имеющей трехслойную структуру. Наружный липидный слой – маслянистый секрет мейбомиевых желез обеспечивает скольжение верхнего века по поверхности глазного яблока и замедляет испарение слезной пленки. Водный слой с растворенными электролитами и органическими соединениями вымывает из глаза инородные тела , обеспечивает роговицу питательными веществами и кислородом, создает иммунную защиту. Муциновый слой – слизистый секрет бокаловидных и эпителиальных клеток непосредственно контактирует с роговицей: делает ее поверхность ровной и гладкой, связывая с ней слезную пленку и обеспечивая высокое качество зрения.
Примерно каждые 10 секунд слезная пленка разрывается, инициируя мигательное движение век и обновление слезной жидкости, восстанавливающей ее целостность. Нарушение стабильности прероговичной слезной пленки приводит к ее частым разрывам, сухости поверхности роговицы и конъюнктивы, развитию синдрома сухого глаза.

Причины синдрома сухого глаза
К синдрому сухого глаза приводит недостаточное количество и качество слезной жидкости, а также чрезмерное испарение прекорнеальной слезной пленки, снижающие время ее сохранности или объем.
Причинами развития синдрома сухого глаза могут быть внутренние заболевания и синдромы, связанные со снижением слезопродукции: аутоиммунные (синдром Шегрена), заболевания гемопоэтической и ретикулоэндотелиальной систем (синдром Фелти , злокачественная лимфома), эндокринная дисфункция (эндокринная офтальмопатия , климакс), патология почек, истощение организма и инфекционные заболевания, кожные болезни (пузырчатка), беременность.
К синдрому сухого глаза может приводить патология органов зрения (хронический конъюнктивит , рубцы роговицы и конъюнктивы, нейропаралитический кератит , лагофтальм , дисфункция слезной железы) и оперативные офтальмологические вмешательства, дестабилизирующие слезную пленку (передняя радиальная кератотомия , фотоабляция роговицы, кератопластика , пластика конъюнктивы, исправление птоза).
Существуют артефициальные факторы, вызывающие нарушение стабильности слезной пленки - сухой воздух от кондиционеров и тепловентиляторов, напряженная работа с ПК, просмотр телевизора, погрешности подбора и использования контактных линз , экологическое неблагополучие.
Снижает слезопродукцию и вызывает синдром сухого глаза длительное применение глазных лекарственных средств, содержащих бета-адреноблокаторы, холинолитики, анестетики; некоторых системных препаратов (гормональных контрацептивов, антигистаминных, гипотензивных).
Появлению синдрома сухого глаза способствуют слишком редкие мигательные движения, авитаминоз с нарушением обмена жирорастворимых витаминов, генетическая предрасположенность, возраст после 40 лет, принадлежность к женскому полу. Уменьшение частоты мигательных движений может быть обусловлено снижением чувствительности роговицы функционального или органического характера.
Классификация синдрома сухого глаза
Согласно отечественной классификации, по патогенезу выделяют синдром сухого глаза, развившийся вследствие снижения объема секреции слезной жидкости, повышенного испарения слезной пленки, а также их комбинированного воздействия; по этиологии различают синдромальный сухой глаз, симптоматический, артефициальный.
Синдром сухого глаза может выражаться различными клиническими формами: рецидивирующими макро- и микроэрозиями роговицы или конъюнктивы глазного яблока; сухим кератоконъюнктивитом, нитчатым кератитом.
По степени тяжести различают легкую, средней тяжести, тяжелую и особо тяжелую форму синдрома сухого глаза.
Симптомы синдрома сухого глаза
Клинические проявления синдрома сухого глаза весьма разнообразны и во многом определяются тяжестью заболевания. К субъективным симптомам синдрома сухого глаза относятся ощущение инородного тела (песка) в конъюнктивальной полости, покраснение, жжение и резь в глазах; слезотечение, повышенная чувствительность к свету, быстрая утомляемость; расплывчатое зрение, болевые ощущения при инстилляции глазных капель.
Симптомы синдрома сухого глаза обычно более выражены в вечернее время, а также при нахождении в сухом или загрязненном помещении, на холоде, ветре, после длительной или напряженной зрительной работы.
Объективными признаками синдрома сухого глаза являются ксеротические изменения роговицы и конъюнктивы различной степени выраженности (роговично-конъюнктивальный ксероз). При легком течении роговично-конъюнктивального ксероза развивается компенсаторное повышение слезопродукции (гиперлакримия) и увеличение высоты нижнего слезного мениска. При среднетяжелом ксерозе рефлекторное слезотечение снижается, уменьшаются или полностью отсутствуют слезные мениски, появляется ощущение «сухости» в глазах, наползание отекшей конъюнктивы на свободный край нижнего века и ее смещение вместе с прилипшим веком при мигательных движениях. Тяжелый роговично-конъюнктивальный ксероз проявляется следующими клиническими формами: нитчатым кератитом , сухим кератоконъюнктивитом и рецидивирующей эрозией роговицы, протекающими на фоне имеющихся проявлений синдрома сухого глаза.
При нитчатом кератите на роговице наблюдаются множественные эпителиальные разрастания, проявления умеренно выраженного роговичного синдрома без воспалительных изменений конъюнктивы.
При сухом кератоконъюнктивите отмечаются выраженные роговично-конъюнктивальные изменения воспалительно-дегенеративного характера: субэпителиальные помутнения, тусклость и шероховатость роговой оболочки, блюдцеобразные эпителизированные или неэпителизированные углубления на ее поверхности, вялая гиперемия, отек и потеря блеска конъюнктивы глаза, более выраженное слипание глазного яблока с конъюнктивой век.
При рецидивирующей эрозии роговицы периодически появляются поверхностные микродефекты ее эпителия, которые сохраняются до 3-5 и более суток, после их эпителизации отмечается длительный дискомфорт.
Особо тяжелый роговично-конъюнктивальный ксероз обычно развивается при полном или частичном несмыкании глазной щели. Синдром сухого глаза на фоне выраженного недостатка витамина А проявляется чешуйчатой метаплазией эпителия и кератинизацией конъюнктивы.
Синдром сухого глаза часто сочетается с блефаритом . Синдром сухого глаза может привести к тяжелым и необратимым ксеротическим изменениям и даже, перфорации роговицы.
Диагностика синдрома сухого глаза
Диагностическое обследование пациента при синдроме сухого глаза начинается со сбора жалоб, оценки анамнеза и клинических симптомов заболевания, с целью выявления патогномоничных и косвенных признаки роговично-конъюнктивального ксероза.
При физикальном обследовании по поводу синдрома сухого глаза проводится наружный осмотр, в ходе которого офтальмолог определяет состояние кожи век, достаточность их смыкания, характер и частоту мигательных движений. При биомикроскопии глаза анализируется состояние слезной пленки, роговицы, конъюнктивы глазного яблока и век, высота слезных менисков.
При подозрении на синдром сухого глаза выполняют флюоресцеиновую инстилляционную пробу с использованием окрашивающего раствора, позволяющего определить время разрыва слезной пленки и выявить наличие сухих очагов - участков роговицы, лишенных эпителия. С помощью специальных проб исследуют скорость образования слезной жидкости - суммарную слезопродукцию (тест Ширмера), качество и скорость испарения слезной пленки (проба Норна). Неинвазивную оценку прочности прероговичной слезной пленки проводят с помощью тиаскопии (осмотра в поляризованном свете) и измерения толщины липидного слоя.
Полное офтальмологическое обследование при синдроме сухого глаза также включает в себя лабораторное исследование осмолярности и кристаллографию слезной жидкости, цитологическое исследование мазка с конъюнктивы (в т.ч. импрессионное). При системных или эндокринных заболеваниях в анамнезе больного с синдромом сухого глаза проводят соответствующие иммунологическое и эндокринологическое исследования.
Лечение синдрома сухого глаза
Лечение синдрома сухого глаза ориентировано на устранение этиологических факторов ксероза; полноценное увлажнение глазной поверхности и повышение стабильности прероговичной слезной пленки; купирование патологических изменений роговицы и конъюнктивы и профилактику осложнений.
Наиболее широко при синдроме сухого глаза применяют регулярные инстилляции препаратов искусственной слезы (слеза натуральная, гели с карбомером и декспантенолом), позволяющих восстановить на поверхности глазного яблока достаточно стабильную слезную пленку. При легком течении синдрома сухого глаза назначают препараты низкой вязкости, при среднетяжелых и тяжелых формах – средней и высокой вязкости (гели), в особо тяжелых случаях ксероза – препараты низкой вязкости без консервантов.
Также при синдроме сухого глаза показаны инстилляции противовоспалительных и иммунотропных средств, при наличии дегенеративных ксеротических изменений роговицы – метаболические препараты. Дополнительно назначают антигистаминные средства, стабилизаторы мембран тучных клеток, стабилизаторы лизосомальных мембран макрофагов.
Хирургическое лечение синдрома сухого глаза проводят при необходимости ограничить отток и испарение нативной или искусственной слезы из конъюнктивальной полости, увеличить приток слезной жидкости, устранить возникшие осложнения (ксеротическую язву , перфорацию роговицы). Закрытие слезоотводящих путей глаза выполняют следующими методами: обтурацией слезных точек с помощью специальных пробочек; пластикой слезных точек конъюнктивой или кожей; диатермокоагуляцией, лазеркоагуляцией или хирургическим зашиванием.
Обтурация слезного канальца миниатюрными силиконовыми пробками и конъюнктивальное покрытие слезной точки при синдроме сухого глаза более предпочтительны, поскольку являются малоинвазивными, более эффективными и не вызывают необратимых изменений.
При выраженном ксерозе роговицы (ксеротической язве, кератомаляции) и отсутствии эффекта от медикаментозной терапии и обтурации слезоотводящих путей, при синдроме сухого глаза производят кератопластику. Пациентам с неполным смыканием век, широкой глазной щелью и редким миганием показана латеральная тарзорафия.
Инновационными способами лечения синдрома сухого глаза является трансплантация слюнных желез из полости рта в конъюнктивальную полость, имплантация дакриорезервуаров в мягкие ткани пациента с выведением специальных трубок в полость конъюнктивы.
Прогноз и профилактика синдрома сухого глаза
Даже при легком течении синдром сухого глаза требует проведения полноценного и адекватного лечения во избежание развития тяжелых заболеваний конъюнктивы и роговицы с возможной утратой зрения.
Предупредить синдром сухого глаза можно, снизив воздействие на глаза артифициальных факторов, проводя профилактическое лечение внутренних заболеваний, в т.ч. патологии органов зрения, употребляя достаточное количество жидкости, рационально питаясь, чаще совершая мигательные движения при зрительной нагрузке.
Синдром «сухого глаза» встречается довольно часто в практике врачей-офтальмологов. Причиной этому может быть как долгое пребывание за монитором компьютера, так более серьезная патология органов зрения. Так или иначе, сухой глаз доставляет человеку дискомфорт и мешает полноценно видеть, значит, синдром требует правильной диагностики и лечения.
Причины, по которым возникает синдром «сухого глаза»
Для начала уточним, что под синдромом «сухого глаза» подразумевается нехватка вырабатываемой естественной слезы, из-за чего слизистая оболочка органа не увлажняется должным образом и становится сухой.Данный синдром может быть самостоятельным недугом, а может проявляться и при других патологиях органов зрения. К причинам «сухого глаза» можно отнести:
- Синдром Шегрена, при котором происходит поражение слезной железы. Количество вырабатываемой жидкости не только снижается, но и меняет свой химический состав - слезы становятся густыми и вязкими, может даже появится мутный оттенок. Чаще всего, это заболевание есть следствием системных заболеваний. Случаи, когда синдром появляется как отдельная патология, редки.
- Нарушения гормонального фона при беременности, вскармливании грудью и климаксе у женщин.
- Деформация века, из-за чего происходит неполное смыкание глаз, или же расстройство неврологического характера.
- Употребление некоторых медицинских препаратов: антидепрессанты, таблетки контрацепции, неправильные капли для глаз или от насморка, некоторые препараты, действие которых направлено на лечение глаукомы.
- Использование контактных линз на постоянной основе (линзы, если подсыхают, «забирают» влагу у слизистой).
- Неблагоприятные климатические условия: сильный ветер, смог, дым сигарет, пыль, наличие кондиционера в помещении.
- Долгое пребывание за компьютером, за рулем или чтением, из-за чего человек моргает реже, значит, и увлажняет глаза реже.
- Нехватка витамина А (см. также – ).
Пытаться самостоятельно установить причину возникновения патологии нецелесообразно, так как именно от причины возникновения синдрома будет зависеть дальнейшее лечение.
Симптомы «сухого глаза»
Проявления тех или иных симптомов недуга зависят от того, насколько он уже успел прогрессировать. Так, например, если у синдрома легкая степень выраженности, пациенты жалуются на то, что в глазу как будто есть инородное тело, песок, что глаза «пересохли». При этом, такие ощущения имеют эпизодический характер, например, при сильном ветре, длительном зрительном напряжении или длительном ношении контактных линз.При средней степени проявления синдрома симптомы остаются те же, но проявляются они уже чаще и имеет более выраженный характер. Плюс, добавляются новые симптомы, такие, как:
- жжение;
- светочувствительность;
- покраснение глаз;

Как лечить синдром?
Важно понимать, что лечение подбирает только врач-офтальмолог, так как нет одного универсального способа, дабы устранить проблему. Как правило, все индивидуально, а потому есть несколько вариантов лечения:- Устранить внешние факторы, которые провоцируют высыхание глаза: избегать посещений мест, где слишком большие температуры, бросить курить или держаться в стороне от курильщиков, при сильном ветре на улице надевать широкие очки от солнца, которые защитят глаза от порывов ветра, пыли и так далее.
- Если причина сухости глаз скрывается в долгом зрительном напряжении, то следует ограничить пребывание за монитором, за рулем, а если это невозможно, то делать каждые 15 минут перерывы, легкий массаж век подушечками пальцев или упражнения для глаз.
- Использование искусственной слезы, которая дополняет естественную железу. Это лечение целесообразно, только если у пациента легкая степень проявления недуга.
- Стимуляция естественной слезы посредством глазных капель, которые отпускают по рецепту врача.
- Хирургическое вмешательство, при котором либо вводятся обтураторы, либо удаляются слезные протоки. Такая мера помогает сохранить слезы, которые вырабатываются глазом, на более длительный период.
Использование каплей и гелей для глаз от сухости
максимально приближены к составу натуральной слезы, потому они безвредны и позволяют человеку чуствовать себя более комфортно. Капли можно капать до нескольких раз в сутки, а вот гели для глаз от сухости используются один раз, оптимально – перед сном.
В настоящее время гели и капли разделены на группы, которые обозначают степень вязкости препарата:
- Низкой вязкостью обладают следующие препараты: Лакрисифи, Оксиал, капли «Натуральная слеза».
- Средняя вязкость характерна для геля «Натуральная слеза» и капель Лакрисин.
- Высокой вязкостью отличаются такие препараты: Састейн, Видисик, Офтагель, Лакропос.
Кроме гелей, которые используются как искусственная слеза, врачи могут назначить еще антибактериальные гели (Тетрациклин) или противовоспалительные средства (Рестасис, Офтан).

Несмотря на то, что гели и капли для глаз неопасны, не пытайтесь подобрать их самостоятельно. Лучше всего, обратиться за советом к офтальмологу и получить у него нужный рецепт.
Домашние способы лечения синдрома «сухого глаза»?
Порой синдром «сухого глаза» может застать врасплох, откуда возникает вопрос, что же делать? Если нет времени, или оно неподходящее для визита к врачу или аптеку, можно применить народные методы:- Капли из натурального меда, которые через пипетку закапываются в оба глаза утром и вечером. Можно сделать и примочку для глаз, разбавив столовую ложку меда в двух столовых ложках воды.
- Масло гхи, которое закапывается в глаза по одной капле.
- Примочка из отвара ромашки аптечной или крепко заваренного чая.
- Сделать 10 раз движения глазами вверх-вниз, при этом они должны быть открыты. После выполнения упражнения следует крепко зажмурить глаза и плавно их открыть, поморгав несколько раз.
- 10 раз перевести взгляд то влево, то вправо. После упражнения опять нужно сильно зажмурить глаз и поморгать.

Такая 5-минутная гимнастика тренирует мышцы глаз, в том числе и слезный мешок, что стимулирует увлажнение слизистой.
При синдроме «сухого глаза» людям, которые пользуются контактными линзами, следует уметь их правильно выбирать. Лучше всего, приобретать специальные линзы для сухих глаз, которые изготавливаются из мягкого полимерного материала с высоким процентом содержания влаги, поэтому линзы не будут «забирать» влагу у глаз.
Также стоит обратить внимание на альтернативные варианты линз:
- Гидрогелевые линзы с силиконом.
- Газопроницаемые линзы для коррекции зрения, которые надевают на ночь. В течение сна линзы меняют форму роговицы, поэтому днем человек не нуждается ни в очках, ни в линзах, так как его зрение достаточно хорошее.
Микрохирургия глаза
Центры «Микрохирургия глаза» - это клиника будущего, где оказывают квалифицированную помощь в лечение многих болезней органов зрения, в том числе и синдрома «сухого глаза». Спектр услуг «Микрохирургии глаза» значительно больше, нежели в государственных клиниках, не говоря уже об использовании новейших технологий.С 2015 года «Микрохирургия глаза» открылась и в поселке городского типа Сухом Логе. В центре есть не только кабинеты для диагностики и лечения, но также и отделение охраны детского зрения.
Видео: Как справиться с синдромом «сухого глаза»?
Врач глазного центра с 25-летним стажем в видео-сюжете подробно рассказывает о том, как проходит диагностика описываемого синдрома, что приводит к его осложнению, и как быстро справиться с недугом, вернув своим глазам здоровье:
Игорь Азнаурян
Врач-офтальмолог, академик АМТН, доктор медицинских наук. Главный врач сети глазных клиник «Ясный взор».
Современные офтальмологи выяснили Computer Vision Syndrome , кто чаще всего страдает от синдрома сухого глаза. Это те, кто очень много времени проводит перед экранами гаджетов.
Возможно, многие даже не подозревают о своем диагнозе. Мы подскажем симптомы:
- ощущение песка и пыли в глазах;
- резь;
- жжение;
- беспричинное слезотечение;
- часто хочется потереть глаза.
Врачи проверяют сухость глаза другим способом - пробой Ширмера. Это обследование, которое показывает количество слезы. Под веки просовывают специальные бумажки, которые впитывают слезу. Это безболезненно, занимает минуту и даёт точный результат.

Прежде чем обсуждать непосредственно причины сухости глаза, давайте разберёмся, каким он должен быть в норме. Полноценно увлажнённым - за это отвечает слеза, которая постоянно омывает глаз. И тут есть важный нюанс - качество слезы.
Да, и слёзы бывают качественными, а бывают не очень. В слезе есть два компонента: водный и жировой (липидный). Баланс этих компонентов - это и есть качественная слеза. Если баланс нарушается, возникает сухость глаз.
Теперь давайте разберёмся с причинами этого состояния.
Что вызывает синдром сухого глаза
1. Экраны гаджетов
Экран имеется в виду любой - компьютера, планшета или телефона. Если слишком долго смотреть в любой , глаз начинает сохнуть. Дело в том, что яркий свет заставляет нас сосредоточиться и вглядываться более внимательно. Мы слишком вовлечены, и глаза просто-напросто «забывают» моргать. Дело в том, что моргание - это безусловный рефлекс, мы о нём не задумываемся. И этот рефлекс замедляется, когда наше внимание чрезмерно приковано к чему-либо.
2. Сухой воздух
Сухой воздух у нас везде. В офисе и дома зимой работают батареи, а летом - . И на улице: просто вспомните, каково это, гулять в жару - в горле-то сохнет, не то что в глазах.
Сухой воздух высушивает слезу, которая должна омывать глаз. И он ещё более опасен, чем экран компьютера.
Мало кто знает, что наша роговица (это прозрачная наружная оболочка глаза) не имеет кровеносных сосудов, то есть она питается за счёт слезы. Например, слеза должна доставлять ей кислород. А как она это сделает, если высыхает под воздействием сухого воздуха? Чем меньше кислорода и питательных веществ получает роговица, тем хуже её состояние.
3. Гормоны
Эта причина чисто женская. Во время климакса, который может начаться в довольно раннем возрасте, в организме женщины уменьшается количество эстрогенов. Эти гормоны влияют на обмен жиров. В том числе они уменьшают количество жировой составляющей слезы. Это значит, что изменяется консистенция слезы, она становится более жидкой, не может удержаться на глазу. В таких случаях у женщин может начаться беспричинное слезотечение.
4. Контактные линзы
Даже если вы не забываете снимать на ночь, если меняете их каждый день и уверены в стерильности своих контейнеров, всё равно сухости глаз вам не избежать.
Долгое ношение линз = синдром сухого глаза. Это аксиома. Линзы нарушают слои слезы, ухудшают её качество и высушивают глаз.
В идеале стоит носить линзы не каждый день, а только по необходимости. Конечно, для человека с плохим зрением это просто невозможно. Заменить линзы на очки? Опять же, для многих это неудобно.
Поэтому при плохом зрении выхода два:
- Попросить врача прописать вам искусственную слезу и постоянно капать её в глаза.
- Сделать лазерную коррекцию зрения, если у вас нет противопоказаний, и забыть про линзы. Однако подготовка к операции должна пройти правильно - см. следующий пункт.
5. Лазерная коррекция зрения
Часто синдром сухого глаза обостряется после лазерной коррекции зрения. Но это происходит в том случае, если подготовку к коррекции провели неправильно. Перед операцией должны делать вышеупомянутую пробу Ширмера, тест на сухость глаза. И при необходимости провести лечение этого синдрома, но не каплями, а более эффективной лазерстимуляцией. Если эта технология соблюдается, то лазерная коррекция пройдёт без проблем.
6. Лекарства
Некоторые препараты вызывают сухость глаз. Это, как правило, антидепрессанты и оральные . Препараты влияют на гормональный фон, который, в свою очередь, влияет на жирную составляющую слезы. Слёзная плёнка теряет свою стабильность, и глаз сохнет. Параллельно с приёмом этих препаратов лучше использовать искусственную слезу.
7. Хронические заболевания: диабет, конъюнктивит, блефарит
Сахарный диабет , кроме множества других неприятных последствий, вызывает и сухость глаз. Но при правильной компенсирующей терапии такой проблемы не возникает.
При лечении конъюнктивита используют антибиотики, которые нарушают качество слезы. Поэтому после лечения этого заболевания обязательно нужно пролечиться и от синдрома сухого глаза.
Блефарит - хроническое воспаление век, которое тоже нарушает качество слезы. Пока его не вылечить, сухость глаз не пройдёт.
Как лечить синдром сухого глаза
- Применять капли с искусственной слезой. Однако самостоятельный выбор капель хотя и не принесёт вреда, но и пользы тоже: сейчас есть капли с разным составом, поэтому подходящие именно вам должен выбрать врач.
- Пройти лечение лазером. Современные офтальмологи лечат синдром сухого глаза не только каплями. Циркуляторная лазерстимуляция слёзных желёз - вид физиотерапии, который улучшает продукцию и состав слезы. Причём в отличие от капель одного курса лечения хватает минимум на полгода.
- Лечить сопутствующие заболевания, приводящие к синдрому сухого глаза.
- Купить увлажнитель воздуха.
- Ставить будильник через каждые 10 минут, когда работаете за компьютером. Это будет сигналом, что пора хорошенько поморгать.
- Для тех, кто носит контактные линзы, - сделать лазерную коррекцию зрения, если нет противопоказаний.
И напоследок напомню: антибликовые очки для работы за компьютером, очки с дырочками для расслабления - это всё успешный маркетинговый ход. Для глаз они абсолютно бесполезны.